트리키노시스
Trichinosis| 트리키노시스 | |
|---|---|
| 기타 이름 | 트리키넬라증, 트리키나증 |
 | |
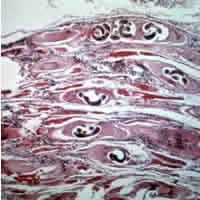
| 압착 곰 고기에 들어있는 트리치넬라 유충으로 부분적으로 펩신으로 소화됩니다.전형적인 코일 모양이 보입니다. | |
| 전문 | 전염병 |
| 증상 | 초기: 설사, 복통, 구토[1] 나중에 : 얼굴 붓기, 눈 흰자 염증, 발열, 근육통, 발진[1] |
| 합병증 | 심장 근육의 염증, 폐염[1] |
| 원인들 | 덜 익힌[1] 고기를 먹는 트리치넬라 |
| 진단 방법 | 혈액에 항체가 있고 조직[1] 생검에 유충이 있어 |
| 차동 진단 | 홍역, 피부근염, 위장염[2] |
| 예방 | 고기를 충분히 익히다[3] |
| 약 | 알벤다졸, 메벤다졸[4] |
| 예후 | 사망[5] 위험이 낮다 |
| 빈도수. | 연간[6] 최대 10,000건 |
트리시넬라증이라고도 알려진 트리시넬라증은 트리시넬라형 [1]회충에 의해 발생하는 기생충 질환이다.초기 감염 동안, 장에 침입하는 것은 설사, 복통, [1]구토를 일으킬 수 있다.유충이 감염된 지 1주일 정도 지나 근육으로 이동하면 얼굴 붓기, 눈 흰자 염증, 발열, 근육통,[1] 발진이 생길 수 있다.경미한 감염은 증상이 [1]없을 수 있다.합병증에는 심장 근육의 염증, 중추신경계 질환, [1]폐의 염증이 포함될 수 있습니다.
트리치넬라 낭종을 포함한 덜 익은 고기를 [1]먹었을 때 주로 트리치넬라균이 퍼진다.북미에서는 이것이 가장 자주 발생하지만, 돼지, 멧돼지,[7] 개고기에서도 감염이 발생할 수 있다.몇몇 트리치넬라 종은 질병을 일으킬 수 있으며, T. Spiralis가 가장 [1]흔하다.유충은 먹힌 후 위에서 [1]낭종에서 방출된다.그런 다음 소장의 벽을 침범하여 성충으로 [1]발전한다.1주일 후에 암컷들은 자발적으로 통제된 근육으로 이동하는 새로운 유충을 방출하고 그곳에서 [1]낭종을 형성합니다.진단은 보통 증상에 기초하고 혈액에서 특정 항체 또는 조직 생검에서 [1]유충을 발견함으로써 확인된다.
삼치노증을 예방하는 가장 좋은 방법은 [3]고기를 완전히 익히는 것이다.식품 온도계는 고기 내부의 온도가 충분히 [3]높은지 확인할 수 있다.감염은 일반적으로 알벤다졸이나 메벤다졸과 [4]같은 항기생약으로 치료된다.신속한 치료는 성충을 죽일 수 있고 따라서 증상의 [4]더 악화되는 것을 멈출 수 있다.두 약 모두 안전한 것으로 여겨지지만 골수 [4]억제와 같은 부작용과 관련이 있다.임신 중이나 2세 미만 아동에 대한 사용은 연구가 부족하지만 [4]안전한 것으로 보인다.심한 경우에는 [4]스테로이드 치료도 필요할 수 있습니다.치료를 받지 않으면 증상은 보통 3개월 [5]안에 해결된다.
전 세계적으로 매년 [6]약 10,000건의 감염이 발생한다.미국, 중국, 아르헨티나, 러시아를 포함한 적어도 55개국이 최근 [5]사례를 기록했습니다.그 병은 열대지방에서 발생하지만,[5] 그곳에서는 덜 흔하다.미국의 트리시노증 발병률은 1940년대 [6][8]연간 약 400건에서 2000년대 연간 20건 이하로 감소했다.감염으로 인한 사망 위험은 낮다.[5]
징후 및 증상
대부분의 트리시노시스 감염은 증상이 경미하거나 전혀 없고 [9]합병증도 없다.감염의 두 가지 주요 단계는 장에 영향을 미치는 단계와 비경구 단계이다.증상들은 단계, 트리치넬라 종, 섭취한 유충의 양, 나이, 성별, 숙주 면역에 따라 다르다.[10]
장상
장내 성충의 큰 부담은 감염 후 2일에서 7일 사이에 메스꺼움, 속쓰림, 소화불량, 설사 등의 증상을 촉진하는 반면 작은 부담은 일반적으로 증상이 없다.호산구균은 일찍 나타나고 [11]빠르게 증가한다.
비경구상
장에서 유충이 이동하면서 생기는 증상의 심각도는 생성되는 유충의 수에 따라 달라집니다.유충이 조직과 혈관을 통해 이동할 때, 몸의 염증 반응은 부종, 근육통, 발열, 그리고 쇠약함을 야기합니다.트리시노증의 전형적인 징후는 혈관염에 의해 유발될 수 있는 눈 주위가 붓는 부종이다.손톱에 가시가 박히는 출혈도 흔한 [12]증상이다.
중앙신경계(CNS)에 침입하는 벌레로부터 심각한 신경학적 결손(실조증이나 호흡마비 등)을 일으키기에 충분한 손상을 거의 일으키지 않을 수 있으며, 이는 매우 드문 뇌졸중 형태인 뇌정맥동 혈전증의 10-24%에서 트리시노시스(trichinosis)에 의해 손상된다.성인의 [13]덴스).트리키노증은 감염의 심각도에 따라 치명적일 수 있으며,[14] 감염 후 4-6주 후에 사망할 수 있으며, 보통 심근염, 뇌염 또는 [15]폐렴에 의해 발생한다.
원인
고전적인 매개체는 T. Spiralis(전세계의 많은 육식동물과 잡식동물에서 발견되며, 가축과 숲속(야생동물)에서 모두 발견되지만, 현재는 주로 숲에 사는 7종의 트리치넬라도 알려져 있다.
종과 특징
- T. Spiralis는 돼지에게 가장 잘 적응하고 사람에게 가장 병원성이 있으며,[citation needed] 분포가 세계적이다.
- 티브리토비는 인간을 감염시키는 두 번째로 흔한 종이다; 그것은 유럽, 아시아, 북아프리카와 서아프리카 전역에 분포하며, 주로 야생 육식동물, 악어, 조류, 멧돼지,[citation needed] 그리고 길들여진 돼지들에게 분포한다.
- T. Murrelli는 특히 흑곰 고기로부터 사람을 감염시킨다; 그것은 북미의 [16]야생 육식동물들에게 분포한다.
- 동결에 강한 T. nativa는 북극과 아한대 지역에서 발견됩니다; 저수지 숙주는 북극곰, 북극 여우, 바다코끼리, 그리고 다른 야생 [17]사냥감을 포함합니다.
- 동아프리카의 포식자와 청소부에게서 발견된 T. nelsoni는 몇몇 인간 사례를 일으킨 것으로 기록되었다.
- 파푸아에는 악어, 인간, 야생 및 가축 돼지를 포함한 포유류와 파충류 모두 감염된다. 파푸아 뉴기니와 태국에서 발견되는 이 종도 [18]캡슐화되지 않는다.
- T. pseudospiralis는 조류와 포유류를 감염시키고 [19]사람에게서 감염을 증명했다; 그것은 비캡슐종이다.
- T. zimbabwensis는 포유류, 그리고 어쩌면 사람을 감염시킬 수 있다; 이 비캡슐 종은 아프리카의 [1]악어에게서 발견되었다.
분류법
- 왕국:애니멀리아
- 문: 선충류
- 클래스: 선포아
- 주문 : 트리츄리다
- 과 : 진달래과
- 속: 트리치넬라
라이프 사이클
T. Spiralis의 전형적인 라이프 사이클은 사람, 돼지, 설치류를 포함한다.돼지는 생고기의 감염성 낭종을 먹으면 감염된다.사람은 생 또는 덜 익힌 돼지고기(국내 순환)를 섭취함으로써 감염된다.위에서, 감염된 덜 익은 고기에서 나온 낭종은 낭종에서 [10]위장으로 유충을 방출하는 것을 돕는 펩신과 염산에 의해 작용합니다.그리고 나서 유충은 소장으로 이동하고, 장 점막으로 파고들며,[10] 거기서 성충이 되기 전에 4번 탈피를 합니다.
낭종이 처음 섭취된 후 30시간에서 34시간 후에 성충이 짝짓기를 하고 5일 이내에 [10]유충을 낳습니다.성충은 제한된 시간 동안만 번식할 수 있는데, 이는 면역체계가 결국 그들을 [10]소장에서 쫓아내기 때문이다.애벌레는 "스타일릿"이라고 불리는 날카로운 입 부분을 사용하여 장 점막을 통과하여 림프관으로 들어간 다음 [20]혈류로 들어갑니다.
유충은 모세혈관을 통해 망막, 심근, 림프절과 같은 다양한 장기로 이동한다; 하지만 골격근 세포로 이동하는 유충만이 살아남고 [14]낭포화된다.유충 숙주 세포는 유충이 캡슐화되는 수유 세포가 되며, 잠재적으로 숙주가 먹히기를 기다립니다.젖먹이 세포 주변의 모세혈관 네트워크의 발달은 유충의 세포화를 완성한다.기생충은 알을 낳지 않고 [5][21]숙주 밖에서 오래 살 수도 없기 때문에 트리키노증은 흙에서 전염되지 않는다.
진단.
선모충증의 진단은 노출 이력, 임상 진단, 실험실 [citation needed]검사 조합으로 확인된다.
노출 이력
환자의 생고기에 대한 노출을 확인하기 위해 역학 조사를 할 수 있다.감염된 고기의 가정 준비로 인해 감염이 발생하는 경우가 많은데, 이 경우 감염 여부를 판단하기 위해 고기의 현미경을 사용할 수 있습니다.실험실에서 확인된 감염 동물로부터 직접 노출을 결정할 필요는 없습니다.간접노출기준에는 실험실에서 확인된 감염동물의 제품 섭취 또는 실험실에서 확인된 [14]감염인과의 공통노출 공유가 포함된다.
임상진단
일반적인 트리시노시스 증상의 임상적 징후도 감염을 시사할 수 있다.이러한 증상들은 눈의 붓기, 가시 출혈, 비특이성 위장염,[14] 근육통을 포함한다.유럽질병통제센터(European Center for Disease Control)의 트리시노시스(Trichinosis)에 대한 정의에는 "열, 근육통 및 통증, 위장 증상, 안면부종, 호산구증, 결막하,[14] 망막하출혈 중 적어도 세 가지가 있다"고 명시되어 있다.
실험실 테스트
혈액 검사와 현미경은 트리시노시스 진단을 돕기 위해 사용될 수 있다.혈액 검사에는 호산구증, 크레아틴 포스포키나아제 활성 및 유충 [14]항원에 대한 ELISA와 같은 다양한 면역 측정이 포함됩니다.
예방
법령
식품 생산자를 위한 법률과 규칙은 검사, 설치류 관리 [14]및 위생 개선을 위해 유럽 위원회가 제정하는 규칙과 같이 소비자의 식품 안전을 향상시킬 수 있다.비슷한 프로토콜이 미국 농가와 돼지고기 검사 [22]도축장의 책임에 대한 USDA 지침에도 존재한다.
교육 및 훈련
날고 덜 익힌 고기, 특히 돼지고기를 소비하는 것의 위험에 대한 공교육은 감염률을 낮출 수 있다.사냥꾼들은 곰을 포함한 야생 사냥감의 접촉과 소비로 인해 위험에 처한 개체이기도 하다.이와 같이 뉴욕과 같은 많은 주에서는 사냥 면허를 [23]취득하기 전에 이러한 문제에 대한 과정을 이수해야 합니다.
육류 테스트
테스트 방법은 개별 사체 및 [24]무리 모니터링에 모두 사용할 수 있습니다.인공 소화 방법은 보통 개별 사체 검사에 사용되며, 특정 항체 검사는 보통 군집 [24]모니터링에 사용됩니다.
음식 준비
애벌레는 날고기를 가열하거나 조사하여 죽일 수 있다.동파는 보통 나선형 동물에만 효과가 있는데, 그 이유는 나티바와 같은 다른 종들은 동결에 강하고 장기간 [14]동파에서 살아남을 수 있기 때문입니다.
- 모든 고기(돼지고기 포함)는 15초 이상 내부 온도가 165°F(74°C) 이상일 때 안전하게 조리할 수 있다.
- 와일드 게임:야생 사냥용 고기는 완전히 익혀져야 한다(위의 고기 준비 참조). 냉동 야생 사냥용 고기는 일반적으로 야생 사냥에 침투하는 지렁이 종이 냉동에 저항할 수 있기 때문에 모든 트리시노시스 유충을 죽이는 것은 아니다.
- 돼지고기: 두께 6인치 미만의 돼지고기를 5°F(-15°C)에서 20일 동안 냉동하거나 -4°F(-20°C)에서 3일 동안 냉동하는 것은 T. Spiralis 유충 벌레를 죽인다. 그러나 만약 그들이 돼지고기 먹이에 감염되었다면 T. nativa와 같은 다른 트리시노시스 유충 종들은 죽지 않을 것이다.
돼지고기는 내부 고기 온도가 적어도 아래 [25]USDA 표에 나와 있는 만큼 뜨거울 경우 약간 낮은 온도로 안전하게 조리할 수 있습니다.그럼에도 불구하고, 온도 균일성에 영향을 미치는 뼈를 가질 수 있는 돼지고기의 특정 토막 내에서 내부 온도의 변동에 대해 오차범위를 두는 것은 신중하다.또한 주방 온도계에는 반드시 고려해야 할 측정 오차가 있습니다.돼지고기는 안전을 [26]위해 아래 열거된 것보다 훨씬 더 오래 균일한 내부 온도에서 조리할 수 있다.
| 내부 온도 | 내부 온도 | 최소 시간 |
|---|---|---|
| (°F) | (°C) | (분) |
| 120 | 49 | 1260 |
| 122 | 50.0 | 570 |
| 124 | 51.1 | 270 |
| 126 | 52.2 | 120 |
| 128 | 53.4 | 60 |
| 130 | 54.5 | 30 |
| 132 | 55.6 | 15 |
| 134 | 56.7 | 6 |
| 136 | 57.8 | 3 |
| 138 | 58.9 | 2 |
| 140 | 60.0 | 1 |
| 142 | 61.1 | 1 |
| 144 | 62.2 | 즉시 |
고기를 조리하는 안전하지 않고 신뢰할 수 없는 방법에는 전자레인지 사용, 양생, 건조, 흡연 등이 있는데, 이러한 방법은 표준화 및 관리가 [14]어렵기 때문이다.
양돈
감염 발생률은 다음과 [citation needed]같이 줄일 수 있습니다.
- 세탁 가능한 바닥(콘크리트 등)이 있는 깨끗한 우리에 돼지를 보관
- 돼지에게 트리치넬라균에 감염될 수 있는 쥐를 포함한 다른 동물의 사체를 먹지 못하게 한다.
- 다진 고기를 준비할 때 고기 분쇄기를 깨끗이 청소한다.
- 삼치아과를 포함한 육류 관리 및 파괴(예: 육류 공개 판매 전 돼지 횡격막 제거 및 적절한 폐기)
미국 질병통제예방센터는 다음과 같은 권고사항을 제시한다: "고기의 치료, 건조, 흡연, 또는 전자레인지 사용은 감염성 [27]벌레를 지속적으로 죽이지 않는다."그러나 통제된 상업용 식품 가공 조건 하에서 이러한 방법 중 일부는 [28]USDA에 의해 효과적인 것으로 간주된다.
USDA 동식물 건강검사국(APHIS)은 외국산 돼지의 수입에 관한 규제를 담당한다.외국산 육류 및 육류 제품, 돼지 섹션은 돼지 고기(조리, 양생, 건조, 신선)를 다룬다.APHIS는 National Trichinae Certification Program을 개발했습니다.[29]이것은 돼지에서의 트리치넬라 발생을 줄이기 위해 "돼지 관리 관행에 대한 문서를 제공하는" 미국 돼지 생산자들을 위한 자발적인 "수확 전" 프로그램입니다.CDC는 미국 돼지의 0.013%가 트리치넬라균에 [29]감염됐다고 보고했습니다.
치료
대부분의 질병과 마찬가지로, 조기 치료가 더 낫고 발병 위험을 줄여줍니다.만약 유충이 골격근 세포에서 엔시스트(encyst)를 한다면, 그들은 몇 달에서 몇 [14]년 동안 전염성을 유지할 수 있다.
일차 치료
메벤다졸이나 알벤다졸과 같은 구충제를 조기에 투여하면 특히 감염 [12]후 3일 이내에 유충의 증가 가능성을 낮출 수 있다.그러나 대부분의 경우 이 [14]시간이 지나면 진단됩니다.사람의 경우 트리시노시스 [30]치료를 위해 메벤다졸(200–400mg, 3일 동안 하루 3회) 또는 알벤다졸(8–14일 동안 하루 2회 400mg)이 투여된다.이 약들은 새로 부화한 유충의 발육을 막지만, 임산부나 [10]2세 미만의 아이들에게는 주어서는 안 된다.
1940년대의 의학 참고 자료에는 당시 트리키노증에 대한 특별한 치료법이 기술되어 있지 않았지만 칼슘염의 정맥주사는 감염으로[31] 인한 심각한 독소혈증과 관련된 증상을 관리하는 데 유용한 것으로 밝혀졌다.
이차 치료
감염 후, 프레드니손과 같은 스테로이드제는 유충 [citation needed]이동과 관련된 근육통을 완화하기 위해 사용될 수 있다.
백신 연구
트리치넬라 백신을 개발하려는 연구원들은 "유충 추출물, 배설물-분비 항원, DNA 또는 재조합 항원 단백질"[32]을 사용하려고 시도했다.현재, 트리키노증에 대한 시장성 백신은 없지만, 실험적인 쥐 연구들이 가능성을 제시했다.
- 한 연구에서, 마이크로파 처리된 트리치넬라 애벌레는 쥐의 면역(구강 또는 복강 내)에 사용되었고, 이후 감염되었다.면역의 용량과 빈도에 따라, 결과는 유충 수의 감소에서 [33]트리시노시스로부터 완전한 보호까지 다양했다.
- 또 다른 연구는[34] 경구 백신을 생산하기 위해 1단계 유충에서 추출물과 배설물을 [35]사용했다.위산이 소장에 도달하기 전에 항원을 분해하는 것을 막기 위해 과학자들은 항원을 마이크로 캡슐에 캡슐화했다.이 백신은 CD4+ 세포 수준을 유의하게 증가시켰고 항원 특이적 혈청 IgGq와 IgA를 증가시켜 통계적으로 쥐의 소장에서 성충의 평균 수를 유의하게 감소시켰다.이 접근법의 중요성은 만약 소장의 백혈구가 트리치넬라 항원에 노출되었다면, 개인이 감염되었을 때, 면역 체계는 암컷 벌레들이 그들의 유충을 방출하는 것을 막을 수 있을 만큼 충분히 빨리 소장에서 벌레들을 쫓아내도록 반응할 것이다.
- 생쥐를 대상으로 한 DNA 백신은 "T. Spiralis 감염에 대한 반응으로 BALB/c 생쥐의 근육 애벌레 부담을 29% 감소시켰다."[32]
역학
약 1,100만 명의 사람들이 트리치넬라에 감염되어 있다; T. Spiralis는 이러한 [36]감염의 대부분을 일으키는 종이다.한때 감염은 매우 흔했지만, 이 질병은 현재 선진국에서는 드물지만, 2015년에 두 번 발병한 것으로 알려져 있다.첫 번째 발병 때는 이탈리아 리구리아에서 새해 전야제 [37][38]때 약 40명이 감염됐다.프랑스에서 발생한 두 번째 발병은 코르시카산 돼지고기 소시지가 생으로 먹혀 총 [39]14명의 사람들에게 영향을 미쳤다.미국의 트리시노시스 발병률은 20세기 중반 연평균 400건에서 연간 평균 20건(2008-10년)[8]으로 급격히 감소했다.돼지에게 생고기 쓰레기를 먹이는 것을 금지하는 법제화, 돼지고기의 상업 및 가정용 냉동 증가, 생고기 또는 덜 익힌 돼지고기 [40]제품의 위험성에 대한 대중의 인식으로 인해 발생 건수가 감소했다.
중국은 매년 약 1만 건의 사례를 보고하고 있으며,[14] 가장 많은 사례를 보고하고 있다.중국에서는 1964년부터 1998년 사이에 2만 명 이상이 트리시노증에 감염되었고 200명 이상이 사망했다.[32]
돼지에게 먹이는 고기가 날 것이거나 덜 익은 개발도상국에서는 흔히 볼 수 있지만, 유럽 선진국에서는 돼지, 멧돼지, 말고기가 [14]진미로 소비될 수 있는 생고기 또는 덜 익힌 고기에서도 감염이 발생한다.
개발도상국에서는 대부분의 감염이 덜 익은 돼지고기와 관련이 있다.예를 들어 태국에서는 매년 설 무렵에 200~600건의 사례가 보고된다.이것은 대부분 [citation needed]조리법의 일부로 덜 익은 돼지고기를 요구하는 특별한 별미인 라브에 기인한다.
세계보건기구(WHO)는 동유럽 일부 지역에서 일부 돼지 떼는 트리친증 감염률이 50%를 넘고 그에 상응하는 많은 수의 인간 [41]감염이 있다고 보고했습니다.
미국
역사적으로 돼지고기 제품은 사람에게 T. Spiralis에 감염될 위험이 가장 높은 것으로 생각되었다.다만, 1997년부터 2001년 사이에 행해진 트리시노시스 조사에서는, 야생 게임의 소비(실내 감염 사이클)에 의한 케이스의 비율이 높았다.이것은 1980년에 의회에서 통과된 연방 돼지 건강 보호법(공법 96-468)에 의한 것으로 생각된다.이 법이 시행되기 전에는 돼지에게 잠재적으로 T. Spiralis에 감염될 수 있는 쓰레기를 먹였다.이 법은 트리치넬라에 오염된 사료가 돼지에게 공급되는 것을 막기 위해 시행되었다.또한, 설치류 통제, 야생동물과의 상업적 돼지 접촉 제한, 좋은 위생 유지, 그리고 죽은 돼지들을 우리에서 [42]즉시 제거하는 것과 같은 다른 요구 사항들이 마련되었다.
2002년과 2007년 사이에 미국에서는 매년 평균 11건의 트리시노증 사례가 CDC에 보고되었고,[8] 2008-10년은 연평균 20건의 사례가 발생했다. 이것들은 대부분 덜 익은 게임(실용 전염병) 또는 집에서 기르는 돼지(국내 전염병)[citation needed]를 소비한 결과였다.
종교 단체
유대교와 이슬람의 카슈루트와 할랄 식이요법은 돼지고기를 먹지 못하도록 하고 있다.삼치노증과 덜 익은 돼지고기의 연관성이 처음 확립된 19세기에는 중세 유대 철학자 마이모니데스의 유대인 법에 의해 금지된 음식이 "불건전하다"는 초기 의견을 연상시키는 이 연관성이 금지의 이유로 제시되었다.이 이론은 논란의 여지가 있었고, 결국 지지를 [43]받지 못했다.
재등장
가축 돼지에서 병원균이 사라지면서 수의사 공중위생제도에 의한 입법과 통제 노력이 완화되었다.트리치노증은 최근 다시 출현하는 동물병으로 여겨져 왔으며, 육류 제품의 유통의 증가, 정치적 변화, 기후의 변화, 그리고 숲의 [44]전염의 증가로 보충되었다.
주요 사회정치적 변화는 돼지, 그리고 결과적으로 인간에 트리치넬라 감염의 재발을 유리하게 만드는 조건을 만들어 낼 수 있다.예를 들어 루마니아는 1990년대 사회정치구조의 전복으로 트리치노증 [45]발생률이 높아졌다.
역사
1835년 초, 트리치노증은 기생충에 의한 것으로 알려졌지만, 그 당시에는 감염 메커니즘이 불분명했다.10년 후, 미국인 과학자 조셉 레이디는 덜 익은 고기를 기생충의 주요 매개체로 지목했고, 20년 후, 이 가설은 과학계에서 [46]완전히 받아들여졌다.
기생충
기록이 부족하기 때문에 첫 번째 관측과 T. Spiralis의 식별을 둘러싼 상황은 논란이 되고 있다.1835년, 의대 1학년생인 제임스 패젯은 세인트루이스에서 부검을 하는 동안 T. Spiralis의 애벌레 형태를 처음 관찰했다.런던에 있는 바르톨로뮤 병원입니다.파제트는 "샌디 다이어프램"으로 묘사되는 하얀 반점이 있는 근육의 표현에 특별한 관심을 가졌다.비록 파젯이 이러한 발견들을 알아차리고 기록한 첫 번째 사람이지만, 이 기생충은 그의 교수인 리차드 오웬에 의해 명명되었고 보고서에 발표되었는데, 그는 현재 T. Spiralis 유충 형태를 [20][47]발견한 것으로 알려져 있다.
라이프 사이클
1850년에서 1870년 사이에 독일 연구자 루돌프 비르초, 루돌프 로이카르트, 프리드리히 알베르트 폰 젠커에 의해 수행된 일련의 실험은 개에게 감염된 고기를 먹이고 이후의 괴사를 수행하는 것을 포함하였고, 트리치넬라의 수명주기를 발견하게 되었다.이러한 실험을 통해, Virchow는 T. Spiralis의 [48]발생과 감염성을 설명할 수 있었다.
조사.
국제 트리치넬라증 위원회(ICT)는 1958년 부다페스트에서 결성되었다.그 임무는 인간과 동물의 트리키노시스 역학, 생물학, 병태생리학, 면역학, 임상적 측면에 대한 정보를 교환하는 것이다.예방이 주된 목표입니다.ICT의 창설 이래, ICT의 멤버(46개국 110명 이상)는 정기적으로 모여, 4년마다 개최되는 국제 트리시넬라증 회의(International Conference on Trichinellosis)[citation needed]에 협력하고 있습니다.
「 」를 참조해 주세요.
레퍼런스
- ^ a b c d e f g h i j k l m n o p q "CDC – DPDx – Trichinellosis – index". www.cdc.gov. Archived from the original on 2015-07-04. Retrieved 2015-07-19.
- ^ Ferri, Fred F. (2010). "Chapter T". Ferri's differential diagnosis : a practical guide to the differential diagnosis of symptoms, signs, and clinical disorders (2nd ed.). Philadelphia, PA: Elsevier/Mosby. ISBN 978-0323076999.
- ^ a b c "CDC – Trichinellosis – Prevention & Control". www.cdc.gov. Archived from the original on 2015-09-24. Retrieved 2015-07-25.
- ^ a b c d e f "CDC – DPDx – Trichinellosis – Treatment Information". www.cdc.gov. Archived from the original on 2015-08-22. Retrieved 2015-07-25.
- ^ a b c d e f Farrar, Jeremy (2013). Manson's tropical diseases (23 ed.). Philadelphia: Saunders [Imprint]. pp. 791–94. ISBN 978-0-7020-5101-2.
- ^ a b c "Trichinellosis Fact Sheet – Division of Parasitic Diseases". Centre for Disease Control, US Government. August 2012. Archived from the original on 2016-05-22. Retrieved 2016-06-05.
During 2008–2010, 20 cases were reported to CDC each year on average.
- ^ Cook, Gordon Charles; Zumla, Alimuddin (2009). Manson's Tropical Diseases. Elsevier Health Sciences. p. 325. ISBN 978-1416044703.
- ^ a b c "Trichinellosis Epidemiology & Risk Factor". Archived from the original on 2010-12-20. Retrieved 2020-03-06.
During 2002–2007, 11 cases were reported to CDC each year on average.
- ^ "11 Symptoms of Trichinosis, Transmission, Treatment, Life Cycle & Cure". Archived from the original on 2008-12-18. Retrieved 2008-12-25.
- ^ a b c d e f Capo, V.; Despommier, D. D. (1996). "Clinical Aspects of Infection with Trichinella spp". Clinical Microbiology Reviews. 9 (1): 47–54. doi:10.1128/cmr.9.1.47. PMC 172881. PMID 8665476.
- ^ Bruschi F, Murrell KD (2002). "New aspects of human trichinellosis: the impact of new Trichinella species". Postgraduate Medical Journal. 78 (915): 15–22. doi:10.1136/pmj.78.915.15. PMC 1742236. PMID 11796866.
{{cite journal}}: CS1 maint: 작성자 파라미터 사용(링크) - ^ a b 존 D.와 윌리엄 A.페트리. 마켈과 보그의 의료 기생충학.제9회필라델피아: 손더스, 2006.
- ^ Evans, R. W.; Patter, B. M. (1982). "Trichinosis associated with superior sagittal sinus thrombosis". Annals of Neurology. 11 (2): 216–17. doi:10.1002/ana.410110225. PMID 7073258. S2CID 32598996.
- ^ a b c d e f g h i j k l m Gottstein B; et al. (2009). "Epidemiology, Diagnosis, Treatment, and Control of Trichinellosis". Clinical Microbiology Reviews. 22 (1): 127–45. doi:10.1128/cmr.00026-08. PMC 2620635. PMID 19136437.
- ^ Pozio E; et al. (Dec 2002). "Trichinella zimbabwensis n.sp. (Nematoda), a new non-encapsulated species from crocodiles (Crocodylus niloticus) in Zimbabwe also infecting mammals". Int J Parasitol. 32 (14): 1787–99. doi:10.1016/s0020-7519(02)00139-x. PMID 12464425.
- ^ Scandrett, Brad; Konecsni, Kelly; Lalonde, Laura; Boireau, Pascal; Vallée, Isabelle (June 2018). "Detection of natural Trichinella murrelli and Trichinella spiralis infections in horses by routine post-slaughter food safety testing". Food and Waterborne Parasitology. 11: 1–5. doi:10.1016/j.fawpar.2018.06.001. ISSN 2405-6766. PMC 7033993. PMID 32095599.
- ^ "Trichinella nativa - an overview ScienceDirect Topics". www.sciencedirect.com. Retrieved 2021-10-21.
- ^ "CDC – DPDx – Trichinellosis – index". www.cdc.gov. Archived from the original on 2015-07-04. Retrieved 2015-07-25.
- ^ Jongwutiwes S; et al. (Jan 1998). "First outbreak of human trichinellosis caused by Trichinella pseudospiralis". Clin Infect Dis. 26 (1): 111–15. doi:10.1086/516278. PMID 9455518.
- ^ a b Cook GC (2001). "Outbreak of trichinosis (trichiniasis) – contracted in London in 1879". Postgraduate Medical Journal. 77 (903): 62–63. doi:10.1136/pmj.77.903.62. PMC 1741881. PMID 11123411.
- ^ Gottstein, Bruno; Pozio, Edoardo; Nöckler, Karsten (January 2009). "Epidemiology, diagnosis, treatment, and control of trichinellosis". Clinical Microbiology Reviews. 22 (1): 127–45, Table of Contents. doi:10.1128/CMR.00026-08. ISSN 1098-6618. PMC 2620635. PMID 19136437.
- ^ 미국 농무부 - 식품안전 및 검사국.「NSS NRTE/RTE 설립 책임」(2006).
- ^ 뉴욕주 환경보전부– 헌팅 라이선스 <www.dec.ny.gov/permits/6094.html>
- ^ a b Thimjos Ninios; Janne Lundén; Hannu Korkeala; Maria Fredriksson-Ahomaa, eds. (2014). Meat Inspection and Control. Wiley Blackwell. p. 210. ISBN 9781118525869.
- ^ a b "USDA Title 9 section 318.10 Table" (PDF).
- ^ Hendrick, Bill. "USDA Revises Cooking Temperatures for Pork". WebMD. Retrieved 2022-05-06.
- ^ 게다가, 미국의 트리시노증에 대한 보고 중에서, 모든 것은 대량 생산의 결과이며, 특히 카페테리아와 쇼핑몰 푸드코트와 같은 큰 장소에서의 결과이다.Centers for Disease Control and Prevention, Division of Parasitic Diseases (2004-07-15). "Parasitic Disease Information – Trichinellosis". Archived from the original on 2007-01-28. Retrieved 2007-01-28.
- ^ United States Department of Agriculture. "Electronic Code of Federal Regulations; Title 9: Animals and Animal Products; Part 318 – Entry into Official Establishments; Reinspection and Preparation of Products; § 318.10 Prescribed treatment of pork and products containing pork to destroy trichinae". Archived from the original on 2006-09-29. Retrieved 2007-01-28.
- ^ a b USDA 동식물 건강 검사 서비스 APHIS – 수의사 서비스.2009년 2월 11일 취득: CS1 유지 보수: 타이틀로서의 아카이브 카피(링크)
- ^ "Monograph – Mebendazole". medscape.com. Retrieved 2009-02-24.
- ^ "Clinical Aspects and Treatment of the More Common Intestinal Parasites of Man (TB-33)". Veterans Administration Technical Bulletin 1946 & 1947. 10: 1–14. 1948.
- ^ a b c Gu Y.; Li J.; Zhu X.; Yang J.; Li Q.; Liu Z.; Yu S.; Li Y. (2008). "Trichinella spiralis: Characterization of phage-displayed specific epitopes and their protective immunity in BALB/c mice". Experimental Parasitology. 118 (1): 66–74. doi:10.1016/j.exppara.2007.06.014. PMID 17707815.
- ^ Ali, S.M.; El-Zawawy, L.A.; El-Said, D.; Gaafar, M.R. (2007). "Immunization against trichinellosis using microwaved larvae of Trichinella spiralis". Journal of the Egyptian Society of Parasitology. 37 (1): 121–33. PMID 17580572.
- ^ 데아유엘라 외(2006)
- ^ Dea-Ayuela M. A.; Iniguz S.R.; Fernandez F.B. (2006). "Vaccination of mice against intestinal Trichinella spiralis infections by oral administration of antigens microencapsulated in methacrilic acid copolymers". Vaccine. 24 (15): 2772–80. doi:10.1016/j.vaccine.2006.01.006. PMID 16446017.
- ^ 기디언(1994년).기디언 인포매틱스사2009년 1월 31일, https://web.gideononline.com/web/epidemiology/?gdn_form=dmldz1HZW5lcmFsJmRpc2Vhc2U9MTI0MTA=에서 취득
- ^ "Relazione dei nas – Genova, allarme carne cruda: decine di intossicati dopo Capodanno". Archived from the original on 2016-09-18. Retrieved 2016-09-16.
- ^ "Relazione annuale al PNI 2015 Trichine – Prevenzione e controllo". Archived from the original on 2016-09-23 – via Ministero della Salute www.salute.gov.it.
- ^ Ruetsch, Caroline; Delaunay, Pascal; Armengaud, Alexis; Peloux-Petiot, Françoise; Dupouy-Camet, Jean; Vallée, Isabelle; Polack, Bruno; Boireau, Pascal; Marty, Pierre (2016). "Inadequate labeling of pork sausages prepared in Corsica causing a trichinellosis outbreak in France". Parasite. 23: 27. doi:10.1051/parasite/2016027. ISSN 1776-1042. PMC 4912683. PMID 27317463.

- ^ "Trichinellosis Fact Sheet – Division of Parasitic Diseases". Centre for Disease Control, US Government. 2004. Archived from the original on 2008-02-24. Retrieved 2008-02-25.
- ^ "Archived copy". Archived from the original on 2006-01-28. Retrieved 2006-01-27.
{{cite web}}: CS1 maint: 제목으로 아카이브된 복사(링크) - ^ 로이, 샤론, 아드리아나 로페즈, 피터 샨츠."트리시넬로시스 감시 – 미국, 1997-2001."질병 및 사망률 주간 보고서: 감시 요약(2003): 1-8. JSTOR.질병통제예방센터(CDC)Web. 2014년 12월 1일
- ^ Harris, Marvin (1985). "4". Good to Eat: Riddles of Food and Culture. New York: Simon and Schuster. pp. 67–70. ISBN 0-671-50366-9.
- ^ Murrell KD, Pozio E. "트리치넬라증: 조용히 진행되지 않는 동물병"국제 기생충학 저널. 30(2000) 1339-49.
- ^ Blaga, R., Durand, B., Antoniu, S., Gherman, C., Cretu, C.M., Cozma, V., Boireau, P. (2007)"지난 25년 동안 루마니아에서 인간 트리치넬라증 발병률이 극적으로 증가했습니다: 정치적 변화와 지역 음식 습관의 영향입니다."미국 열대 의학과 위생 저널, 983-86.
- ^ "Archived copy". www.ansp.org. Archived from the original on 8 October 2006. Retrieved 13 January 2022.
{{cite web}}: CS1 maint: 제목으로 아카이브된 복사(링크) - ^ 리처드 오웬(1835년) "인체의 근육에 침투하는 미세한 장기에 대한 기술" 2016-04-26년 런던동물학회 웨이백 머신 트랜잭션에서 보관, 1:315-24.페이지트는 315페이지와 320페이지에 언급되어 있다.
- ^ Blumer G. "Some remarks on the early history of Trichinosis (1822–1866)". Yale Journal of Biology and Medicine. 1 (6): 581–88.
- 이 문서의 원래 버전의 텍스트는 https://www.cdc.gov/ncidod/dpd/parasites/trichinosis/factsht_trichinosis.htm의 퍼블릭도메인 리소스에서 가져온 것입니다.
- 질병 통제 및 예방 센터.Trichinosis Surveillance, 미국, 1987-1990, MMWR 1991;40:(SS-3)35-42.
- Moorhead A, Grunenwald PE, Dietz VJ, Schantz PM (1999). "Trichinellosis in the United States, 1991–1996: Declining but not gone". Am J Trop Med Hyg. 60 (1): 66–69. doi:10.4269/ajtmh.1999.60.66. PMID 9988325.
- USDA 규제 – 제9장 – 제3장 – 제318부 – "삼치아과를 파괴하기 위해 돼지고기를 포함한 제품에 대한 규정된 처리"를 포함한다.
외부 링크
- 국제 트리시넬라증 웹 페이지 위원회
- CDC 기생충 질환부 - 트리시노시스
- Jokelainen P, Näreaho A, Hälli O, Heinonen M, Sukura A (June 2012). "Farmed wild boars exposed to Toxoplasma gondii and Trichinella spp". Vet. Parasitol. 187 (1–2): 323–27. doi:10.1016/j.vetpar.2011.12.026. PMID 22244535.